Antithrombotische Therapie und Prophylaxe in der Schwangerschaft und im Wochenbett
10.02.25 - Neuer aktualisierter Eintrag zur Thromboseprophylaxe prä-, peri- und postpartal
- Hintergrund
- Pathogenese
- Prophylaxe einer VTE in der Schwangerschaft
- Therapie eines thromboembolischen Ereignisses in der Schwangerschaft
- Peripartales Management
- Antikoagulation in der Stillzeit
- Prävention einer VTE auf Flugreisen
- Begriffe und Abkürzungen
- Literatur
Thromboembolische Erkrankungen treten in der Schwangerschaft und im Wochenbett je nach Studie etwa 4- bis 50 x häufiger auf als bei nichtschwangeren Frauen, wobei das höchste Risiko postpartum besteht (ca 5x häufiger als pränatal, höchstes Risiko in den ersten 6 Wochen postpartal).
Generelle Risikofaktoren: Aktivierung der Virchow-Trias (Endothelschädigung, Stase, Hyperkoagulabilität), Thrombophilie (Faktor V Leiden Mutation, Prothrombin-Gen-Mutation, Antithrombin/ Protein S / Protein C Mangel, Antiphospholipid Syndrom), St.n. venöser Thrombose
Risikofaktoren pränatal: Mehrlingsschwangerschaft, In-vitro-Fertilisation, Varikosis, Entzündliche Darmerkrankungen, Harnwegsinfekte, Diabetes, Hospitalisierung, BMI > 30kg/m2, Alter > 35 Jahre
Risikofaktoren postpartal: Sectio caesarea (insbesondere Notfall-Sectio), Komorbiditäten (Varikose, Kardiale Erkrankung, entzündliche Darmerkrankung), BMI > 30kg/m2, Frühgeburt (< 36. SSW), postpartale Hämorrhagie, IUFT, Alter > 35 Jahre, Hypertonie, Rauchen, Präeklampsie / Eklampsie, Postpartale Infektion
In Schwangerschaft und Wochenbett kommen alle 3 Faktoren der Virchow-Trias vor: Venöse Stauung, Endothelverletzung und Hyperkoagulabilität.
- Venöse Stauung: Schwangerschaftsassoziierte Veränderung der venösen Kapazität und Kompression der grossen Venen durch den graviden Uterus
- Endothelverletzung: die Geburt ist assoziiert mit Gefässverletzungen und Veränderungen an der Uteroplazentaren Oberfläche
- Hyperkoagulabilität: Kontinuierliche Zunahme der Gerinnungsfaktoren I, II, VII, VIII, IX, X, zusammen mit der Abnahme von Protein S und C
Primärprophylaxe
- Betrifft Frauen ohne Thromboembolie in der Vorgeschichte
- Richtet sich nach Vorhandensein einer Thrombophilie, der Familienanamnese für VTE und klinischen Risikofaktoren
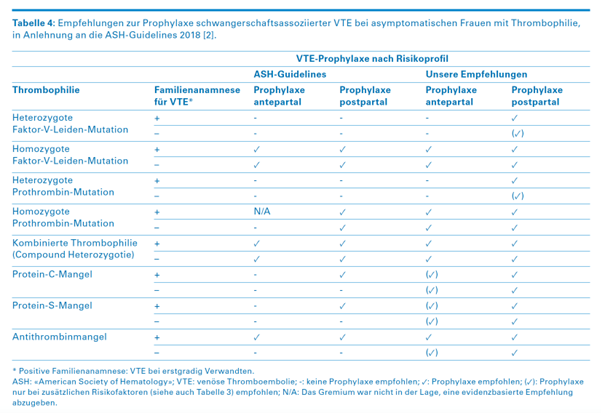
- In seltenen Fällen ist eine Primärprophylaxe auch bei Vorhandensein von mehreren klinischen Risikofaktoren (siehe oben) ohne nachweisbare Thrombophilie indiziert
Sekundärprophylaxe, keine vorbestehende Langzeitantikoagulation
- Betrifft Frauen mit St.n. venöser Thromboembolie in der Vorgeschichte
|
Persönliche Anamnese |
Schwangerschaft |
Wochenbett (bis 6 Wochen pp) |
|
Unprovozierte venöse Thromboembolie (LE/TVT) |
+ |
+ |
|
Provozierte, Hormon-assoziierte VTE1 |
+ |
+ |
|
Rezidivierende VTE |
+ |
+ |
|
Provozierte, nicht Hormon-assoziierte VTE2, keine weiteren Risikofaktoren |
- |
+ |
- Hormon-assoziierte venöse Thromboembolie: in der Schwangerschaft/postpartal oder unter östrogenhaltiger Kontrazeption
- Venöse Thromboembolie nach passagerem, starkem Provokationsfaktor wie z.B. Operation oder Extremitätentrauma mit Fraktur. Falls zusätzliche Risikofaktoren vorliegen (siehe oben, z.B. Alter > 35 Jahre, BMI > 30kg/m2, hormonelle Stiumlation usw.) ist je nach Situation auch eine präpartale Prophylaxe angezeigt
Fragmin:
- Beginn sobald die Schwangerschaft bekannt ist
- Kontrolle Tc- und Gerinnungsstatus (Quick, INR, aPTT, Fibrinogen, Thrombinzeit) vor Beginn
- Dosis 75 U/kgKG (idR 5000IE sc 1x/d bis KG von 100kg, 7500IE sc 1x/d bei KG > 100kg)
- Anti-Faktor-Xa Kontrolle (Fragmin-Spiegel): je nach Situation alle 4-8 Wochen (Peak-Messung, 2-4h nach Applikation)
- Ziel-Spiegel: 0.2 – 0.4 U/ml
Sekundärprophylaxe, vorbestehende Langzeitantikoagulation
Die meisten Patientinnen werden mit einem DOAC antikoaguliert, welches in der Schwangerschaft kontraindiziert ist. Somit ist eine Umstellung auf ein Niedermolekulares Heparin notwendig. Gemäss internationalen Empfehlungen bestehen folgende Möglichkeiten:
- Sofortige Therapieumsetzung bei pos. Schwangerschafts-Test; setzt frühzeitige Durchführung eines Schwangerschaftstestes und regelmässigen Zyklus voraus.
- Präkonzeptionelle Umstellung; kann in einer prolongierten Phase subcutaner Injektionen resultieren
- Postpartal kann das DOAC wieder eingesetzt werden, sobald nicht mehr gestillt wird
Fragmin:
- Start zum Zeitpunkt der nächstfälligen DOAC-Einnahme
- In der Regel Beginn mit 100IE/kgKG sc 1x/d (bei high risk Thrombophilie wie z.B. APS oder VTE in den letzten 3 Monaten 150-200IE/kgKG sc 1x/d). Auch bei Antithrombin-Mangel sind häufig höhere Dosen notwendig, in dieser Situatiojn ist eine Rücksprache mit der Hämatologie angezeigt
- Anti-FXa Kontrolle alle 4-8 Wochen (Peak-Messung)
- Ziel: Anti-Xa-Aktivität (Fragmin-Spiegel) 0.5-1.0 (bei Dosis 100IE/kgKG 1x/d)
- Bei Dosen > 100IE/kgKG wird peripartal (spätestens ab der 37. SSW) auf eine 2x tägliche Applikation gewechselt (z.B. 12’500IE 1x/d à 7’500IE – 0- 5’000IE). Ziel: Minimierung des peripartalen Blutverlustes.
Blutverdünnende Therapie bei Antiphospholipid Antikörper Syndrom (APS) und Schwangerschaft
Definition APS
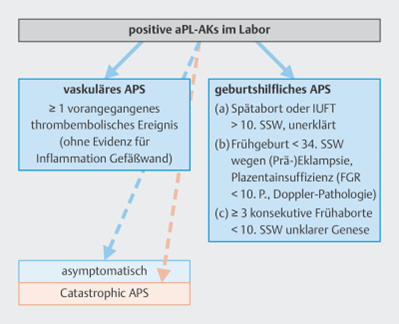
- obstetrisches APS ohne stattgehabte Thromboembolie: ASS 100mg 1x/d (Beginn präkonzeptionell, bis und mit 36. SSW) und Fragmin in prophylaktischer Dosis (5000IE sc 1x/d bei KG 50-100kg) bis 6 Wochen postpartal
- obstetrisches APS mit stattgehabter Thromboembolie: ASS 100mg 1x/d (bis 36. SSW) und Fragmin 150IE/kgKG (Umstellung von DOAC auf Fragmin siehe oben)
- vaskuläres APS: ASS 100mg 1x/d (bis 36. SSW) und Fragmin 150IE/kgKG 1x/d (Umstellung von DOAC auf Fragmin siehe oben)
Beurteilung, Therapieeinleitung und Monitoring durch Hämatologie. Aufgebot durch interne Zuweisung im Epic
Für alle mit VTE in Anamnese: Kompressionsstrümpfe Klasse II bis 6-12 Wochen nach der Geburt.
Immer in Rücksprache mit der Hämatologie.
Therapiedauer während der ganzen Schwangerschaft bis und mit 6 Wochen postpartal mit einer minimalen Gesamtdauer von 3 Monaten bei distaler tiefer Beinvenenthrombose und 6 Monaten bei proximaler tiefer Beinvenenthrombose resp. Lungenembolie.
Therapie der 1. Wahl ist ein niedermolekulares Heparin (Bsp. Fragmin)
Empfehlung zur medikamentösen Therapie venöser Thrombembolien während der Schwangerschaft und Stillzeit in Anlehnung an die ASH-Guidelines 2018
|
Substanzklasse |
Empfehlung |
|
|
|
Schwangerschaft |
Stillzeit |
|
NMH (zB Dalteparin (Fragmin) oder Enoxaparin (Clexane) |
Therapie der Wahl, in voller Dosierung (gewichtsadaptiert) a) zB Dalteparin 1xpro Tag 200IE /kgKG oder Dalteparin 2x pro Tag 100IE / kg KG oder Enoxaparin 2 x pro Tag 1mg /kg KG |
Sichere Therapieoption, zusammen mit VKA Therapie der 1. Wahl |
|
UFH (Heparin Na (Liquemin)) |
Reserveoption (bei schwerer Niereninsuffizienz oder sehr hohem Blutungsrisiko) b) |
Sichere Therapieoption, Ausnahmesituationen vorbehalten |
|
Fondaparinux (Arixtra) |
In Ausnahmesituationen, falls Heparine kontraindiziert und Danaparoid nicht verfügbar d) |
Sichere Therapieoption, wenn Heparine nicht möglich |
|
VKA (Acenocoumarol (Sintrom), Phenprocoumon (Marcoumar)) |
Nicht empfohlen e) |
Sichere Therapieoption, zusammen mit LMWH-Therapie der ersten Wahl. Unter Phenprocoumon dem Säugling 2mg Konakion MM 1x pro Woche applizieren |
|
DOAC (direktes orales Antikoagulans (Apixaban (Eliquis), Dabigatran (Pradaxa), Edoxaban (Lixiana), Rivaroxaban (Xarelto)) |
Kontraindiziert f) |
Kontraindiziert |
a) Ggf. in Niedrigrisikosituation oder bei erhöhtem Blutungsrisiko Dosisreduktion auf 75% nach 4-6 Wochen
b) Im Vergleich mit NMH höheres Risiko für Osteoporose und HIT, kürzere Halbwertszeit, vollständig antagonisierbar
c) Nicht plazentagängig, in der Schweiz nur für die Therapie der HIT zugelassen
d) In geringer Menge plazentagängig, wenige Daten zum Einsatz in der Schwangerschaft
e) Teratogenes Potential, erhöhtes Risiko für Aborte, fetale Blutungen und Entwicklungsdefizite
f) Plazentagängig, reproduktive Effekte im Menschen unbekannt, wahrscheinlich auch Sekretion in Muttermilch
Peripartales Management wird bei im LUKS kontrollierten Schwangeren durch die Hämatologie schriftlich festgelegt.
Gemäss ASH Guidelines wird bei therapeutisch antikoagulierten Patientinnen (dh. Fragmin 150-200IE/kgKG pro Tag) eine geplante Geburt empfohlen, das heisst Geburtseinleitung oder bei gegebener Indikation eine elektive Sectio caesarea. Ziel: zeitgerechtes pausieren des NMHs zur Minimierung des postpartalen Blutverlustes und Ermöglichen einer neuroaxialen Anästhesie. Aber auch Zuwarten von spontaner Wehentätigkeit ist häufig möglich, ggf. ist dann keine neuroaxiale Anästhesie möglich. In Situationen mit deutlich erhöhtem VTE-Rezidivrisiko (insbesondere bei VTE < 4 Wochen präpartal) sollte jedoch eine geplante Geburt erfolgen.
Bei prophylaktischer Antikoagulation ist von hämostaseologischer Seite keine geplante Geburt notwendig. Erfolgt aus gynäkologischer Indikation eine geplante Geburt, wird eine letzte Fragmin-Gabe 24h vor Geburt empfohlen. Bei spontaner Geburt soll die Patientin darauf hingewiesen werden, bei Einsetzen der Wehentätigkeit oder Blasensprung vor Rücksprache mit der Gynäkologie kein Fragmin mehr zu applizieren.
Zeitintervalle für neuroaxiale Anästhesie bei Patientinnen unter Antikoagulation mit Heparinen
|
Substanz |
HWZ |
Intervall vor Punktion |
|
UFH, therapeutische Dosis i.v. |
2-3h |
4-6h |
|
LMWH, therapeutisch und intermediäre Dosis (dh 100-200IE/kgKG) s.c. |
4-6h |
24h |
|
LMWH, prophylaktisch s.c. |
|
12h |
|
Fondaparinux, therapeutische Dosis s.c. |
15-20h |
Neuroaxiale Anästhesie sollte vermieden werden (lange HWZ) |
Können die aufgeführten Intervalle nicht eingehalten werden, stellt die Bestimmung der Anti-Xa-Aktivität eine hilfreiche Option dar. Kommt diese < 0.1E/ml zu liegen, kann die neuroaxiale Anästhesie erfolgen (kein erhöhtes Blutungsrisiko durch Fragmin)
Siehe Tabelle: Empfehlung zur medikamentösen Therapie venöser Thromboembolien während der Schwangerschaft und Stillzeit in Anlehnung an die ASH-Guidelines 2018
Das durchschnittliche Risiko einer VTE auf einem Langstreckenflug ist 2.8/1000, bei zusätzlichen Risikofaktoren ist dieses höher. Das absolute Risiko beträgt bei einem Flug in der Schwangerschaft < 1%, erhöht sich aber auf > 1% bei folgenden Risikofaktoren: VTE in der Anamnese, Thrombophilie, Kombination von Adipositas und Immobilität.
Bei Schwangeren ohne zusätzliche Risikofaktoren, das heisst einem Risiko < 1% für eine VTE sind folgende Massnahmen empfohlen: häufiges Aufstehen und umhergehen, Bewegung der Beine, ausreichend Trinken, Lockere Kleidung, kein oder sehr wenig Gepäck unter dem Sitz, die Evidenz bezüglich Kompressionsstrümpfen ist gering.
Bei Schwangeren mit zusätzlichen Risikofaktoren wie Thrombophilie, Thrombose in der Anamnese oder (mehreren) klinischen Risikofaktoren: Thromboseprophylaxe mit NMH (Fragmin oder Clexane), falls noch nicht etabliert.
VTE = venöse Thromboembolie
HIT = Heparin-induzierte Thrombozytopenie
OAK = orale Antikoagulation
Unprovozierte VTE = VTE ohne bekannten Auslöser
Provozierte VTE = VTE ausgelöst durch Risikofaktoren wie Zustand nach Chirurgie, Trauma, Immobilisation, Reisen, schwere internistische KH, usw.
Ruosch S. et al: Venöse Thrombembolien im Rahmen der Schwangerschaft, Swiss Medical Forum 2021; 21 (41-42): 696-701
Uptodate: Deep vein thrombosis in pregnancy: Epidemiology, pathogenesis and diagnosis
Unter Berücksichtigung der Richtlinien der Hämatologie LUKS
Management von rheumatischen Erkrankungen während der Schwangerschaft und Stillzeit, Geburtshilfe Frauenheilkunde 2024 Feb; 84(2): 130-143
Divya J. Karsanji et al. : The risk and prevention of venous thromboembolism in the pregnant traveller, J Travel Med 2020 Mar 13;27(2):taz091
Berücksichtigung der Richtlinien der Hämatologie LUKS
