Frühgeburtsbestrebungen und früher vorzeitiger Blasensprung (PPROM)
09.02.23 - Therapie: Dosierung Antibiotika geändert
10.02.21 - Kleinere Änderungen, u.a. Flowcharts angepasst
17.01.21 - Amoxicillin p.o. statt Clamoxyl i.v. bei PPROM
- Allgemeines
- Vorgehen je nach Gestationsalter und allfälligem Blasensprung
- Diagnostik
- Therapie
- Abklärung bei Verdacht auf vorzeitigen Blasensprung
- Flow Chart
Allgemeines
Sicherung des Gestationsalters obligat
PPROM Preterm premature rupture of membranes
Vorgehen je nach Gestationsalter und allfälligem Blasensprung
|
SSW |
Bis 19+6 |
20+0 – 22+6 |
23+0 (2) – 33+6 |
34+0 – 36+6 |
||||
|
Blasensprung |
ohne |
mit |
ohne |
mit |
ohne |
mit |
ohne |
mit |
|
Diagnostik |
||||||||
|
CTG |
nein |
nein |
nein |
nein |
1x tägl |
2x tägl |
1x tägl |
2x tägl |
|
Toko / HT |
ja |
ja |
ja |
ja |
nein |
nein |
nein |
nein |
|
Spekulum |
ja |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
|
Urinstatus u. -kultur |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
|
Eintritts-Labor |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
|
TVUS CK |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
Nein |
Nein |
|
TAUS fetal |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
Ja |
|
Partosure® |
Nein |
Nein |
Nein |
Nein |
Ja |
Nein |
Nein |
Nein |
|
Therapie |
||||||||
|
Antibiotika- Prophylaxe |
Nein |
Nein |
Nein |
Nach Rücksprache feto-maternales Team |
Nein* |
Ja |
Nein* |
Ja |
|
Lungenreifung |
Nein |
Nein |
Nein |
Nein |
Ja |
Ja |
Nein |
Nein |
|
Tokolyse |
Nein |
Nein |
Nein |
Nein |
Ja |
Ja, für 48h |
Nein |
Nein |
|
Neo anmelden |
Nein |
Nein |
Situativ |
Situativ |
Ja |
Ja |
Ja |
Ja |
|
Anästhesie anmelden |
Nein |
Nein |
Nein |
Situativ |
Ja |
Ja |
Ja |
Ja |
|
Sectio-Aufklärung |
Nein |
Nein |
Situativ (nicht vor Entschluss zu LRI) |
Situativ (nicht vor Entschluss zu LRI) |
Ja |
Ja |
Ja |
Situativ |
|
Neo zur Geburt |
Nein |
Nein |
Nein |
Nein |
Ja |
Ja |
Ja |
Ja |
* Keine systematische Antibiotikagabe bei intakter Fruchtblase.
Ausnahmen:
- Prolabierende Fruchtblase
- intrapartal bei Streptokokken Gruppe B positiv / unbekannt
- V.a. Amnioninfektsyndrom / maternalem Infekt
Diagnostik
CTG / Tokogramm / HT-Kontrolle
- CTG ab dem Zeitpunkt, an dem das Kind durch die Neonatologie übernommen würde (dies erfordert die verbindliche Rücksprache / Besprechung mit der Neonatologie => siehe Eintrag "Interdisziplinäre perinatologische Betreuung von Frühgeburten").
- < 23+0 SSW Herzfrequenz zur Vitalitätskontrolle sowie Tokogramm je nach Situation und Bedarf.
- Bei PPROM, Präeklampsie und IUWR wird 2x täglich eine CTG-Kontrolle durchgeführt. Auf besondere Indikation (z.B. IUWR) können zusätzliche CTG-Kontrollen oder ein Oxford-CTG durchgeführt werden.
Vaginale Untersuchung
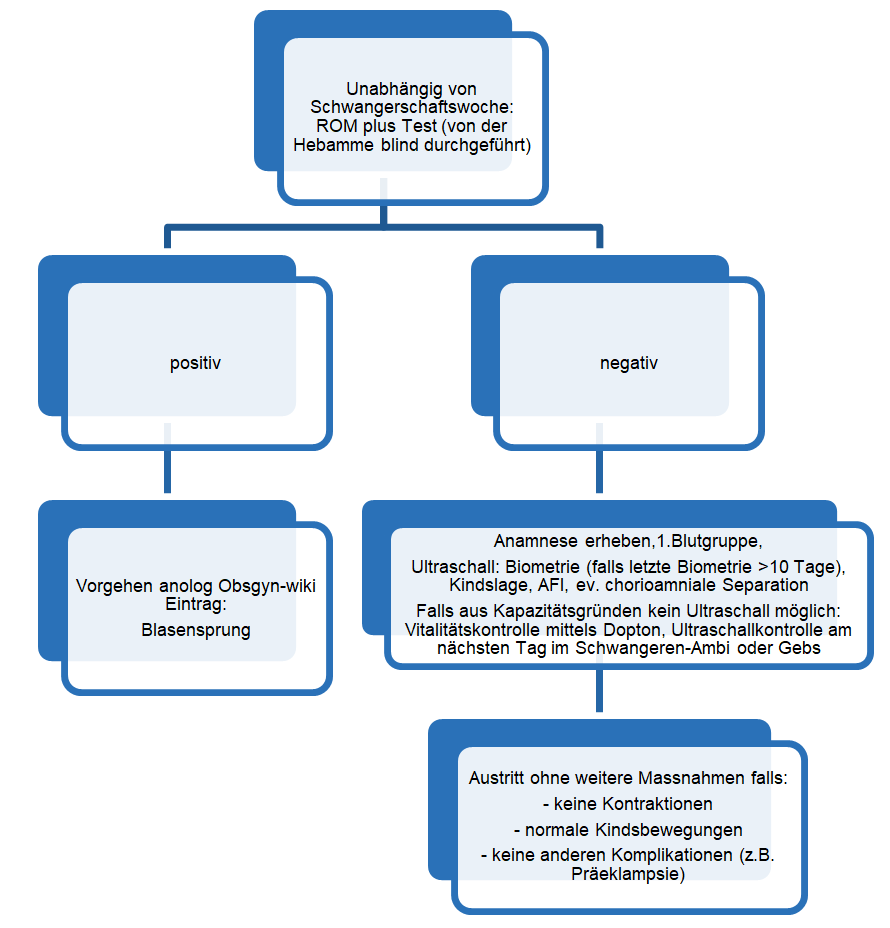
- Ausschluss vorzeitiger Blasensprung (klinisch oder ROM Plus Test®)
- Speculumuntersuchung zum Ausschluss eines Fruchtblasenprolaps
- Nativ, KOH-Test, pH, Bakteriolog. Abstrich, Strepto-B-Abstrich (zuerst vaginal, dann perianal - rektal. Klar beschriften um Verwechslung mit vaginalem Bakt-Abstrich zu verhindern
-
PartoSure®-Test
- verwendbar kurz nach vaginaler Untersuchung, 20.-36. SSW
- Frühestens 24 Stunden nach der Entfernung von Desinfektionslösungen oder Medikamenten aus der Vagina. Testverfälschung jedoch unwahrscheinlich.
- Durchführung: 30 sec vaginal (ca. 5-7 cm tief), 30 sec im Röhrli schwenken, nach 5 min ablesen, keine Speculumeinstellung, auf der Liege möglich, aus der Vagina, nicht aus Fornix posterior oder Endozervix
- nicht bei vBS
- Geringe Blutbeimengung, Samenflüssigkeit, Kolpitis stören nicht. Bei grösseren Blutbeimengungen kann es sein dass der Test nicht funktioniert.
- Vorsichtig bei Plazenta prävia
- Nach Cerclage, besonders innerhalb der ersten 14 Tage, kann der Test falsch positiv sein
- Vaginalsonografische Cervixlängenmessung
- Chlamydienabstrich in Praxis erfragen, ggf. nachholen falls first booking
Urinstatus und ggf. Urinkultur
- Obligat: Urinstatus. Spontaner Mittelstrahlurin ist möglich. Anhand des Anzahl Plattenepithelien im Sediment kann beurteilt werden, ob der Urin sauber gelöst wurde oder kontaminiert ist.
- Urinkultur grundsätzlich immer abnehmen, bei fehlendem Nachweis von Bakterien im Urinstatus jedoch nicht sinnvoll.
Blutentnahme
- Eintrittslabor zur Geburt (Link) und CRP
- Weitere Laborwerte auf Verordnung
Fetale Ultraschall-Untersuchung
- Obligat: Fetale Vitalität, Lage, Biometrie, AFI, Placentasitz
- Falls möglich: fetales Geschlecht bei Gestationsalter < 25 SSW als Prognosefaktor an der Grenze zur Überlebensfähigkeit für Informationsgespräch durch Neonatologie
CAVE: Eltern Geschlecht nur mitteilen, wenn erwünscht!
- Bei Indikation: Doppleruntersuchungen
- Organscreening im Verlauf durch Geburtshilfe-Team falls nicht bei Eintritt möglich. Bei bereits erfolgtem 2. Screening an der Frauenklinik entfällt der Spezialultraschall.
Beachte: Es gibt immer Situationen, in denen aus spezifischen Gründen von obigen Vorgaben abgewichen wird. Abweichungen sollten stets gut begründet sein und nicht zur Regel werden. Es ist insbesondere bei Abweichungen auf eine gute Dokumentation mit entsprechend ausführlicher Begründung zu achten.
Therapie
Antibiotika:
PPROM
- Amoxicillin 1 g p.o. alle 8 h für 48h + Einmal-Gabe von 1 g Azithromycin (Zithromax®) p.o., gefolgt von Amoxicillin 500 mg p.o. 3 x täglich für weitere 5 Tage.
- Gegebenenfalls Umstellung der Antibiotikatherapie im Verlauf gemäss Erregernachweis im Genitalabstrich und Resistenzprüfung
- Bei positivem Streptokokken-B-Abstrich erneut Beginn der Antibiotokatherapie mit Amoxicillin 1g p.o. alle 8h ab Geburtsbeginn.
- Bei negativem Streptokokken-B-Abstrich keine erneute systematische Antibiose intrapartal nach abgeschlossener Antibiotikaprophylaxe, eine erneute Gabe ist lediglich situativ in Erwägung zu ziehen (z.B. bei Verdacht auf Amnioninfektsyndrom bzw maternalem Infekt)
Kein PPROM
- Keine systematische Antibiotikaprohylaxe bei Frühgeburtsbestrebungen (Aussnahme: prolabierende Fruchtblase, siehe unten)
- Situativ Beginn einer Antibiotikatherapie gemäss Erregernachweis im Genitalabstrich und Resistenzprüfung
- Bei Geburtsbeginn bzw. Tokolysedurchbruch: Beginn einer Antibiotikatherapie mit Amoxicillin 1g alle 8h bei Streptokokken B positiv / unbekannt oder V.a. Amioninfektsyndrom
Lungenreifungsinduktion (LRI)
Tokolyse: (Tokolyse)
PPROM
- Jede Tokolyse wird nach abgeschlossener Lungenreifungsinduktion gestoppt
- Kontrolle Infektlabor (HG1, CRP) 12-stündlich
- CTG 2x täglich
- Überwachung Blutdruck, Puls und Temperatur 2x täglich
Hospitalisation- LRI
Fruchtblasenprolaps: Fruchtblase sichtbar bei Speculumeinstellung
- Hospitalisation, LRI, Antibiotikatherapie wie bei PPROM
- Tokolyse bei Kontraktionen, Schmerzen, Ziehen,
- Utrogestan bei "asymptomatischen" Fruchtblasenprolaps
CK-Länge <15 mm
- bei Kontraktionen, Schmerzen, Ziehen → Hospitalisation, Tokolyse, LRI
- asymptomatisch → LRI, Hospitalisation, Utrogestan
CK-Länge 15-29 mm und Partosure negativ
- bei Kontraktionen, Schmerzen, Ziehen → Keine Hospitalisation oder nur für 24h, Tokolyse, keine LRI. Erste Reevaluation der Cevixlänge nach 2 bis 7 Tagen in Schwangerenambulatorium.
- asymptomatisch → Utrogestan, keine LRI. Erste Reevaluation der Cevixlänge nach 2 bis 7 Tagen in Schwangerenambulatorium.
- Wiederholung Partosure ggf. nach 7 bis 14 Tagen in Schwangerenambulatorium.
CK-Länge 15-29 mm und Partosure positiv
- bei Kontraktionen, Schmerzen, Ziehen → Tokolyse, LRI, Hospitalisation
- asymptomatisch → LRI, Hospitalisation, Utrogestan
CK-Länge >29mm und Partosure positiv
- bei Kontraktionen, Schmerzen, Ziehen → symptomatische Massnahme (Wärme, Bauchgurt, Bryophyllum),keine LRI, keine Hospitalisation, evtl. selten bei Therapiereisistenz: Adalattokolyse
- asymptomatisch → keine Therapie
Ziele und Nutzen des PartoSure® Test:
Hospitalisation vermeiden oder verkürzen, Entlassungsmanagement, Optimierung des Timings der LRI
Bei Verdacht auf Flüssigkeitsabgang ohne Schmerzen oder abdominale Beschwerden


CAVE: Penicilline-Allergie
-
Niedriges Risiko für Anaphylaxie:
St. n. makulo-papulärem Exanthem ohne Urtikaria oder Pruritus - Initial 2g Cefazolin (Kefzol®), dann 1g alle 8h
Die Prophylaxe mit Clindamycin ohne Resistenztestung gilt als inadäquat, wegen 20% Resistenzen (bestätigt für LUKS).
-
Hohes Risiko für Anaphylaxie:
St.n. Anaphylaxie, Angioödem, Atemnot, Urtikaria
Ideal: Resistenztestung vorliegend - Falls Erreger empfindlich auf Clindamycin getestet wurde: Clindamycin (Dalacin®) 900 mg iv. alle 8 Stunden bis zur Geburt.
- Bei unbekannter oder nachgewiesener Clindamycinresistenz: Vancomycin (Vancomycin®) 1g alle12h. Spiegelmessung ab einer Therapiedauer von 48h unmittelbar vor der 4. Gabe (=Talspiegel). Zielspiegel: 10-15 mg/L
Co-Amoxi-Mepha 2.2 g in 100 ml NaCl 0.9% auflösen und über 30 Min. verabreichen.
Kefzol 1 oder 2 g in 100 ml NaCl 0.9% verdünnen und über 30-120 Min. verabreichen.
Vancomycin 2 Amp a 500 mg in 20 Aqua Dest auflösen und in 100 ml NaCl 0.9% verdünnen und über 60 Min. verabreichen.
Clindamycin 900 mg in 100 ml NaCl 0.9% über 30 Min. verabreicht.
Glucose 5% auch bei Frauen mit Diabetes
Autor: I. Fähnle, A. Winkler
Aktualisiert: V. Uerlings, C. Diebold
Version: 13.09.2024
Gültig bis: 31.12.2025
